Sonstige Augenerkrankungen
Behandlung des Auges:
- Glaukom (grüner Star)
- Makuladegeneration
- Intravitreale Spritzen mit Wachstumshemmern /anti-VEGF/
- Keratokonus
Das Glaukom (grüner Star) ist eine Augenerkrankung, bei der es zu einer schrittweisen Beschädigung des Sehnervs kommt. Dies wird mit einer permanenten oder anfallartigen Erhöhung des Augeninnendrucks in Verbindung gebracht. Bei einem extrem erhöhten Augeninnendruck kommt es zu einer Schwellung der Hornhaut und der Patient sieht einen grünen Schleier, daher wurde die Erkrankung in der Vergangenheit auch grüner Star genannt. Der Augeninnendruck führt zu einer typischen Beschädigung des Sehnervs, was sich durch Gesichtsfeldausfälle äußert und zum völligen Verlust des Sehvermögens führen kann.

An dieser Erkrankung leidet etwa 1 % der Bevölkerung, das Risiko steigt im höheren Alter. Die Erkrankung ist durch ihren langsamen und unbeachteten Verlauf gefährlich. Ab dem 40. Lebensjahr wird eine regelmäßige Vorbeugeuntersuchung zur rechtzeitigen Erkennung und Diagnose eines Glaukoms empfohlen. Das Auftreten der Erkrankung ist unter den 70- bis 80-jährigen mindestens achtmal so hoch wie bei den 30- bis 40-jährigen. Im jüngeren Alter sind Männer und Frauen gleichermaßen von Glaukomen betroffen. Im Alter dagegen ist es bei Frauen mehr verbreitet als bei Männern. Die Erkrankung kann auch angeboren sein, selten tritt ein primäres Glaukom auch im Kindesalter auf.
Am häufigsten tritt das primäre Offenwinkelglaukom auf, das lange Zeit keine Beschwerden verursacht. Wenn es rechtzeitig diagnostiziert wird, kann er sehr gut mit Augentropfen behandelt werden. Wenn die Augentropfen nicht reichen oder der Patient diese nicht verträgt, folgt eine Laserbehandlung, eine sog. SLT (Selektive Lasertrabekuloplastik) oder im nächsten Schritt ein chirurgischer Eingriff.
Eine weniger verbreitete, aber umso gefährlichere Form ist das akute Glaukom, welches einen dringlichen Fall darstellt und schnell zur Erblindung führen kann. Es ist meistens das erste Anzeichen eines Engwinkelglaukoms. Diese Form erfordert eine akute Behandlung und in den meisten Fällen eine Hospitalisierung. Es kann häufig aufgrund der Gesamtsymptome (Übelkeit, Übergeben) mit akuten Bauchproblemen verwechselt werden.
SLT – Selektive Lasertrabekuloplastik
Es handelt sich um eine einfache, aber sehr wirksame Behandlung mit Hilfe eines Laserstrahls, der den Augeninnendruck verringert, welche oft in Verbindung mit einem Glaukom (= grüner Star) auftritt.
Im Auge wird ständig Kammerwasser produziert. Seine ausgewogene Produktion und sein Abfluss gewährleisten gesunde Bedingungen für die Ernährung der Linse und der Hornhaut. Wenn es zu einer Störung des Kammerwasserabflusses kommt, steigt der Augeninnendruck und es kann ein Offenwinkelglaukom, die häufigste Glaukomform entstehen.
Bei der SLT-Behandlung wird ein spezieller Laser verwendet, der Impulse grünen Lichts mit einer Wellenlänger von mehreren Nanosekunden und minimaler Energie generiert.
In Ausnahmefällen kann sich der Behandlungseffekt auch erst mit einem Abstand von 14 Tagen äußern.
Bei der Behandlung mit der SLT-Methode werden kurze Lichtimpulse mit sehr niedriger Energie verwendet, die im Zielgewebe selektiv nur Zellen ansprechen, die das Pigment Melanin enthalten. Die absorbierte Energie ruft bei den betroffenen Zellen ein spontanes Auflösen hervor und beim anschließenden natürlichen Heilungsprozess erneuert sich die richtige Gewerbestruktur. Dadurch verbessern sich die Filtration und der Abfluss des Kammerwassers und der Augeninnendruck sinkt.
Die SLT-Therapie beeinflusst selektiv nur melaninhaltige Zellen. Die umliegenden Zellen, die kein Melanin enthalten, reagieren ebenso wie die übrigen Teile des Auges nicht negativ auf die Behandlung und werden auch nicht destruktiv beeinflusst.
Wenn Sie zu einer der folgenden Kategorien gehören, sind Sie gute Kandidaten für die SLT:
Die Makuladegeneration ist eine Erkrankung der Netzhaut und verursacht einen Verlust des zentralen Sehvermögens. Am häufigsten betroffen sind ältere Patienten, bei denen sie manchmal auch zum Sehverlust führen kann. Ihr Verlauf ist bei verschiedenen Menschen verschieden schnell. Die Erkrankung befällt meistens nur die Netzhaut in einem Auge, das andere ist erst nach mehreren Jahren betroffen.

Es gibt zwei Krankheitsformen – die trockene und die feuchte. Die trockene Form verursacht eine Atrophie des Pigmentepithels der Netzhaut und der Sehzellen, wobei die Verschlechterung der Sehkraft relativ langsam voranschreitet. Diese Form wird bei 90 % der von Makuladegeneration Betroffenen diagnostiziert, aber nur bei 12 – 21 % verursacht sie schwerwiegende Sehstörungen. Bei der feuchten Form der Erkrankung bilden sich unter der Netzhaut Gefäßmembranen, was ein Durchsickern und Blutungen in die Netzhaut und unter der Netzhaut, ein Anschwellen der Netzhaut bzw. ihrer Absonderung führt. Von ihr sind nur etwa 10 % der Erkrankten mit Makuladegeneration betroffen und sie hat einen verhältnismäßig schnellen bis dramatischen Verlauf. In den Industrieländern ist sie die häufigste Ursache für praktische Blindheit bei Menschen im Alter über 55. Zu den Risikofaktoren gehören das Alter, genetische Einflüsse, das Geschlecht (tritt häufiger bei Frauen auf), Herz-Kreislauf-Erkrankungen, Diabetes Mellitus, Rauchen und eine schlechte Lebensweise.
Die Makuladegeneration wird von keinerlei schmerzhaften Symptomen begleitet. Das einzige, was der Patient bei der feuchten Erkrankungsform bemerkt, ist der Verlust der Lesefähigkeit und der Farberkennung sowie graue Schatten oder schwarze Flecken im zentralen Teil des Gesichtsfelds. Die Personen können häufig Probleme mit dem Fernsehen oder sogar mit dem Erkennen von Gesichtern haben. Bei all diesen Symptomen bleibt das periphere Sehen fehlerfrei. Das ist eine Folge dessen, dass die Makuladegeneration in erster Linie den zentralen Teil der Netzhaut beschädigt, die sog. Makula, die für die Abbildung von Details in der Mitte des Blickfelds zuständig ist.
Bei der trockenen Krankheitsform leiten die Patienten an einem verschwommenen Sehen, an einer verschlechterten Sehkraft im Dunkeln oder in der Dämmerung, sie haben Probleme mit der Akkommodation. Diese Anzeichen können zu einem völligen Ausfall des Blickfelds führen.
Die trockene Makuladegeneration ist gegenwärtig nicht therapierbar. Deshalb ist es unheimlich wichtig, Vorbeugeuntersuchungen zu absolvieren und den Antritt dieser Krankheit rechtzeitig zu erfassen, damit eine Verschlechterung der Sehkraft noch gestoppt werden kann. Weiterhin empfehlen die Ärzte Nahrungsergänzungsmittel, die Lutein, Vitamin E und Zink enthalten.
Die feuchte Makuladegeneration kann erfasst und wirksam aufgehalten werden, ganz ohne die Notwendigkeit eines chirurgischen Eingriffs. Durch eine schmerzfreie Applikation von Spritzen in das betäubte Auge kann bei den meisten Patienten der Augenfehler stabilisiert werden, sodass er sich nicht verschlimmert; bei einem Teil der Patienten kommt es sogar zu einer Verbesserung der Sehschärfe.
Intravitreale Spritzen mit Wachstumshemmern sind eine Behandlungsform bei mehreren Augenerkrankungen, bei denen es zu einer Ischämie der intraokularen Strukturen kommt. Infolge dieser Ischämie kommt es zu einer übermäßigen Freisetzung von Wachstumsfaktoren, von denen der aggressivste der vaskuläre Wachstumsfaktor ist – VEGF. Dieser wird vom Endothel der Netzhautgefäße und vom Pigmentepithel der Netzhaut freigesetzt und sorgt für die Neubildung nicht vollwertiger Gefäße in der Netzhaut und der Aderhaut (Choroidea) als Bemühung des Organismus um die Auffüllung des Sauerstoffdefizits.
Diese nicht vollwertigen Gefäße wachsen anschließend in die Netzhaut, eventuell auch in den Glaskörper ein und setzen Proteine und Lipide des Blutplasmas, eventuell auch das ganze Blut in diese Strukturen frei, wodurch sie außer Funktion gesetzt werden. Diese Depots sind in der Lage, sich später zu fibrotischen Membranen zu organisieren (choroidale neovaskulare Membran – CNV), die sich im terminalen Stadium in feste Narben (disziforme Narben) verwandeln. Da diese Erkrankungen überwiegend den Gelben Fleck der Netzhaut (Makula) als Stelle des schärfsten (zentralen) Sehens betreffen, sind sie für das Sehvermögen des Patienten vernichtend.
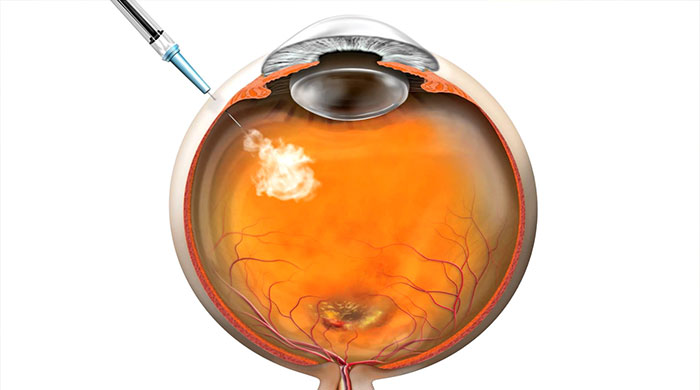
Die Anwendung erfolgt überwiegend nur unter Instillationsanästhesie (Betäubung durch Augentropfen) unter sterilen Bedingungen. Die Spritze wird in den Glaskörper in den äußeren Teil des Auges durch die Bindehaut und die Lederhaut etwa 3-4 mm vom Rand der Hornhaut verabreicht. Nach der Applikation werden mit einer Speziallinse der intraokulare Befund und der Augeninnendruck kontrolliert und 3 Tage lang müssen in dieses Auge Tropfen mit Antibiotika geträufelt werden. Leider ist eine einmalige Anwendung für einen Rückgang der Erkrankung unzureichend, sodass anfangs überwiegend 3 Spritzen mit einem Abstand von ca. 6 Wochen und weitere nach Bedarf notwendig sind. 10 % der Patienten reagieren nicht auf diese Behandlung. Mit diesem Verfahren kann die Erkrankung nicht geheilt, sondern nur stabilisiert bzw. die Progression verlangsamt werden.
Wie jeder Eingriff in der Medizin hat auch dieser seine Risiken und möglichen Komplikationen, aber besonders das Auftreten der schwerwiegendsten (intraokulare Entzündung, Abschälen der Netzhaut) ist sehr gering.
Im Hinblick darauf, dass die Behandlung der Makuladegeneration noch immer nicht in vollem Maße möglich ist, sollten die Patienten mehr auf ihr Sehvermögen achten und die Vorbeugeuntersuchungen nicht unterschätzen.
Wenn Sie das Gefühl haben, dass auch Sie von dieser Erkrankung betroffen sein könnten, melden Sie sich unbedingt bei Ihrem Augenarzt oder fragen Sie direkt unsere Experten in der Klinik für Augenmikrochirurgie Veni Vidi. Einen Termin für eine Vorbeugeuntersuchung zu machen ist das Mindeste, was Sie für Ihre Augen tun können.
Was ist Keratokonus?
Keratokonus ist eine Erkrankung der Hornhaut, bei der sich ihre regelmäßige Kugelform in einem bestimmten Bereich kegelförmig verformt, was anschließend die Sehkraft beschädigt. Es handelt sich um eine sog. Ausdünnung des Hornhautgewebes. Der Krankheitsverlauf hängt vom Alter des Patienten und der Dauer dieser Erkrankung ab. Je früher diese Krankheit ausbricht, desto schneller ist der Verlauf. Keratokonus befällt beide Augen, überwiegend asymmetrisch, und verursacht eine Progression der Kurzsichtigkeit und einen unregelmäßigen Astigmatismus.
Die Erkrankung kann sich bereits im jungen Alter unauffällig äußern, zum Beispiel durch Probleme mit unscharfem Sehen, besonders bei Dämmerung. Eine Korrektur mit Brillen ist in diesem Falle nicht sehr erfolgreich. Keratokonus ist jedoch eine sehr gefährliche Krankheit, die Patienten kommen damit häufig zu spät zum Augenarzt. Sie kann in einigen Fällen sogar zur Blindheit führen.
Bei schwächeren Fällen der Erkrankung kann das Sehvermögen erfolgreich mit einer Brille und mit normalen, weichen Kontaktlinsen korrigiert werden.
Bei einer schrittweisen Verschlechterung der Krankheit werden zur Korrektur der Sehschärfe harte, gasdurchlässige Kontaktlinsen (RGP) eingesetzt. Bei der sich verändernden Form der Hornhaut geben diese Kontaktlinsen weniger nach. Die Kontaktlinsen verhindern nicht die schrittweise Verschlimmerung der Krankheit, sie helfen bei der Korrektion.
Geringfügigere und mittlere Formen des Keratokonus können bislang mit einer einzigen, sicheren und minimal invasiven Behandlungsmethode therapiert werden, dem sog. Corneal Collagen Cross Linking (CXL). Diese Therapie kann die Krankheit verlangsamen und in der Mehrzahl der Fälle sogar vollständig stoppen. Fortgeschrittene Formen des Keratokonus werden mit sog. intrastomalen Hornhautimplantaten behandelt. Das Endstadium erfordert eine Transplantation der Hornhaut.
Der Eingriff erfolgt unter lokaler Betäubung mit Augentropfen. Die CXL-Methode nutzt das Zusammenwirken des Vitamins B2 und von UVA-Licht. Tropfen mit Vitamin B2 (Riboflavin) werden vor der Einwirkung von UVA-Licht mehrfach auf die Hornhaut appliziert. Mit Hilfe einer speziellen UVA-Lampe wird die Oberfläche der Hornhaut aus einer Entfernung von etwa 5 cm angestrahlt, wobei es zu einer Vernetzung der Querverbindungen zwischen den Kollagenfasern der Netzhaut, dem sog. Cross Link kommt. Durch die Bildung neuer Verbindungen (Cross Links) festigt sich die Hornhaut schrittweise biomechanisch, in der Regel um mehr als 300 %. Dank dieser Methode kann bei vielen Patienten eine komplette Hornhauttransplantation vermieden werden.
Der Eingriff selbst ist schmerzfrei, schonend und mit einem Minimum an Komplikationen verbunden.